Fyzioterapia.net
Internetový magazín pre fyzioterapeutov o fyzioterapii. Tvoríme najväčšiu komunitu.
Miniinvazivní terapie myofasciálních bolestivých syndromů
Bolesti zad a pohybového systému tvoří hlavní náplň většiny pracovišť léčebné rehabilitace, neurologie a dalších participujících oborů. Tento fakt je tak markantní, že se rehabilitace bohužel v očích odborné i laické veřejnosti stává synonymem pro léčbu bolestí zad. Většina z nás, kteří se s problematikou setkáváme, víme , jak žalostné je povědomí některých lékařských odborností o etiologických možnostech a neurofyziologických aspektech těchto bolestivých stavů. Zde mám na mysli především schopnost uvažovat o zdrojích bolesti jinak než obvyklým strukturálním přímočarým způsobem. Dnešní medicína bohužel do značné míry přijímá materialistické uvažování dnešní společnosti a v oblasti léčby bolestivých stavů se její největší zbraň v podobě sofistikovaných zobrazovacích a elektrofyziologických metod stává její největší slabinou. Diagnostické uvažování ve smyslu : “ tam musí něco tlačit “ vede jak ze strany lékařů, tak ze strany pacientů ke konzumnímu abusu CT a MRI diagnostiky. Denně se setkáváme s lidmi, kteří jako svoje obtíže pohnutým hlasem líčí nejrůznější protruze, nárůstky, zakřivení, posunutí, lordózy, bloková postavení a další “ hrůzy” diagnostikované a hodnocené bez klinického feedbacku na MRI a CT. V horším případě pak končí tito lidé na sporně indikovaných neurochirurgických zákrocích, které kupodivu nepřináší žádoucí efekty. Naprosto šokující je pak pro mne osobně zjištění, že u člověka , který podstoupil operační zákrok , nikdo z lékařů neprovedl alespoň bazální manuální palpační vyšetření postižených oblastí. Koneckonců proč ? Měl přece MRI.
Mnozí z nás znají okřídlené rčení o tom , že ten kdo léčí bolest tam, kde ji pacient cítí , je ztracen. Sám jsem jako lékař během své praxe poznal několik pracovišť různých typů . Jako IT konzultant jsem měl možnost navštívit rehabilitační zařízení napříč ČR. Z těchto zkušeností vím, že požadavky na “ patlání parafínu” , elektroléčbu ( bez jakékoliv specifikace ), masáže a šetrnou rehabilitaci LS páteře jsou zcela běžnou praxí indikujících specialistů. Lze jim to však vyčítat ? Obávám se , že ne. Jako lékař neurolog jsem se s funkčním pohledem na problém setkal poprvé na kurzu manuální medicíny. Přestože dnes koncept kloubních blokád a preferenci kloubních manipulací osobně považuji za překonaný , definitivně jsem tehdy před 14 lety změnil svoje uvažování.
Myofasciální zdroje bolesti
Svalová hmota dosahuje 30-45% podílu na celkové hmotnosti těla. Uvědomíme-li si , jak jsou svaly Stvořitelem konstruovány, o jak geniální percepčně-výkonnou strukturu jde, je s podivem, jak je z hlediska nocicepce ignorována. Sval je inteligentní struktura živě reagující napětím a délkou na požadavky plynoucí z našich přirozených potřeb. Svaly jsou našim výrazovým prostředkem, efektorem našich gest a mimiky. Stav svaloviny je indikátorem naší tělesné a duševní pohody. Svaly jsou elektrolytem, kde v reálném čase proudí megabity informací aferentně-eferentním směrem za neustálé zpětnovazebné kontroly periferie – CNS. Žádná jiná struktura nemá tak blízko k nervovému systému než svaly. Nervosvalové ploténky zhmotňují informaci a ideu ve viditelný a hmatatelný pohyb řízený neuromediátory. Proto je také rozumné používat pro pohybový systém výraz neuromuskulární, který vystihuje integrální jednotu obou systémů. Svaly jsou složité, je jich přes 600, dají se špatně zobrazit, nedají se snímkovat, nedá se na ně přímo sáhnout. Koneckonců vyšetřovat v 21. století něco pohmatem …?! To vše možná vede k jejich ignoraci z hlediska primárního zdroje bolestí.
Myofasciální trigger body
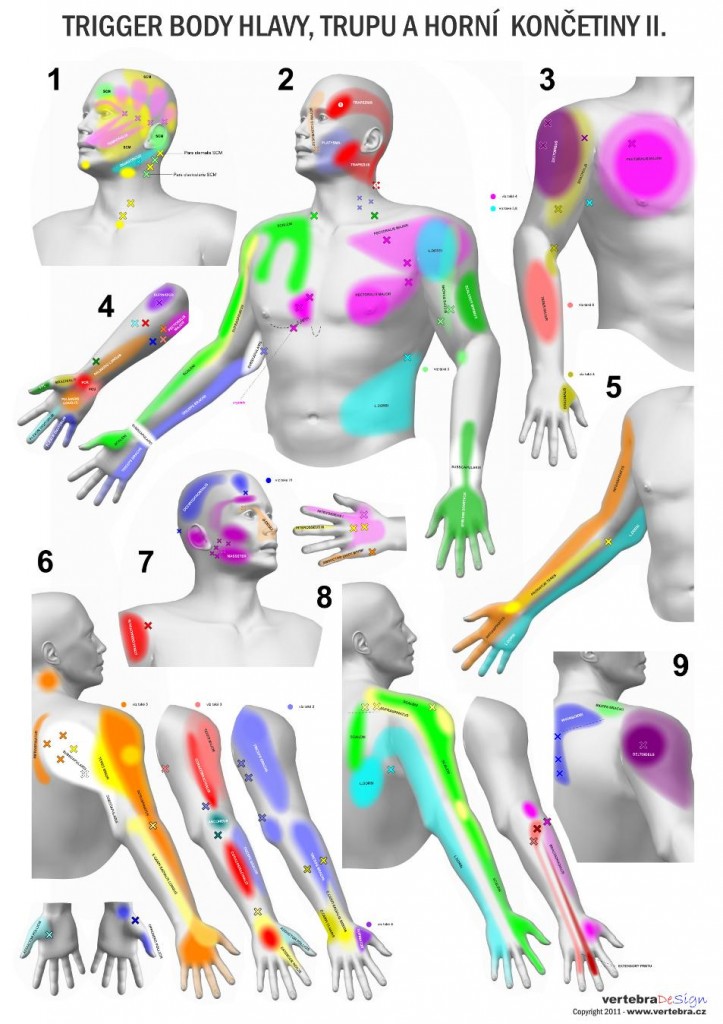
Esenciálním projevem myofasciální poruchy je trigger ( spoušťový bod ) bod ( dále jen TrP). Mnoho lékařů o existenci trigger bodů netuší nebo je jejich představa o jejich podstatě velmi zjednodušená. V první řadě je potřeba uvést, že v případě TrP nejde o nějaký abstraktní fenomen , nýbrž o palpační diagnostice dobře přístupnou změnu . TrP se obvykle projevuje jako dráždivý locus nebo uzlík ve svazku stažených svalových vláken ( taut band ). Jde o kontrakční uzlíky vznikající ve spojitosti s excesivním uvolněním acetylcholinu z nervosvalové ploténky. Perzistující kontrakce s aktivací aktin-myosinového komplexu vede ke zvýšeným nárokům na dodávku energie pro udržování kontrakce, přičemž se současně uplatňuje i relativní hypoperfúze kontrakčního uzlu vedoucí k ischemii. V místě TrP chybí energie ( ATP ) pro pohon kalciové pumpy, která vrací Ca 2+ ionty potřebné pro aktivaci aktin-myosinového komplexu do sarkoplazmatického retikula a nastává energetická krize. Následně dochází k uvolňování zánětlivých mediátorů z postižené tkáně ( bradykinin, substance P, CGRP a další ) s prokázaným nociceptivním potenciálem. Právě tyto neuromediátory jsou odpovědné za tzv. periferní senzitizaci ( zcitlivění ) vedoucí k multiplikaci bolestivé aference směřující k zadním rohům míšním. Někdy se mluví o tzv. nociceptivním bombardování. Zvýšená aference pak vede na úrovní míšní a supraspinální k senzitizaci centrální. Mění se konektivita neuronů zadních rohů, rozšiřují se neuronální receptorové pole pro vnímání nocicepce a dochází k synaptické reorganizaci. To vše velmi zjednodušeně řečeno vede k fenoménu přenesné bolesti, která je pro myofasciální syndromy typická. Periferní a centrální senzitizace spolu s neuroplasticitou CNS jsou pak odpovědné za chronizaci bolestí.
Přenesené bolesti
Fenomén přenesené bolesti je dalším typickým projevem myofasciálních poruch. Již z prací Kellgrena a později Travellové a Simonse je známo, že každý sval resp. jeho část je schopen produkovat poměrně typické bolestivé vzorce s periferním šířením. Tyto vzorce jsou navíc poměrně interindividuálně stabilní a charakteristické. Bolesti jsou zajímavé tím, že nerespektují neurologickou topickou projekci ( dermatomy). Často jsou pak vnímány jako tupé, hluboké neohraničené. Bolesti mohou být snadno zaměněny za bolesti radikulární nebo viscerální. Typickou vlastností je jejich provokace nebo zesílení polohou těla nebo pohybového segmentu nebo aktivací svalovou. Přenesené bolesti nemusí mít vysloveně algický charakter, ale může jít o projevy senzitivního dyskomfortu, hyperestezii nebo allodynii v určité oblasti.
Motorické a vegetativní symptomy
TrP jsou kromě bolestí také zdrojem motorické a vegetativní symptomatologie. Zvýšený tah svalových vláken zavzatých do TrP vede ke kompenzačnímu prodloužení sarkomer v oblasti svalového úponu s iritací úponové porce svalu . Výsledkem je pak symptomatologie entezopatická, navíc mnohdy komplikována reflexní inhibicí okolních svalových vláken . Tyto změny pak vedou k omezení pohybového rozsahu v pohybovém segmentu nebo kloubu a vnitřní svalové dysbalanci. Autonomní symptomy bývají často diskrétní a zahrnují především změny kožní teploty, prokrvení a potivosti.
Spontánní produkce senzitivních, algických, motorických a vegetativních symptomů je typickou vlastností aktivních TrP. Navíc je důležité , že pacient poznává symptomatologii produkovanou aktivními TrP jako známou a typickou pro jeho potíže. Latentní body nejsou obvykle zdrojem spontánní nociceptivní produkce, ale bývají zdrojem omezení pohybových rozsahů. Bolestivá a senzitivní symptomatologie se obvykle projeví až při jejich podráždění. Navíc jde v tomto případě o bolesti , které pacient neklade do přímé souvislosti s jeho obtížemi. V zónách přenesených bolestí se pak mohou vyskytovat satelitní TrP přispívající k řetězení obtíží.
Minininvazivní terapie myofasciálních bolestivých syndromů
Terapie myofasciálních syndromů je v našich zemích téměř výhradně založena na neinvazivních a nepřímých terapeutických postupech s dominancí postizometrické relaxace a ischemické komprese a s využitím kombinované elektroterapie. V posledních dvou dekádách se v zahraničí intenzivně rozvíjí koncept trigger point modelu techniky Dry Needling. Jde o použití tenkých pružných solidních jehel o průměru od 0,2 do 0,3 mm aplikovaných zaváděcí trubičkou do oblasti svalového trigger bodu. U nás existuje povědomí o technice zvané suchá jehla, ale bohužel málokdo skutečně ví, jak se vlastně technika provádí. Většinou se setkávám s představou, že se místo obstřiku s mesokainem píchne do místa bolesti injekční jehla .
Dry needling se vyvinul v podstatě jako vedlejší produkt akupunktury , kdy akupunkturisté empiricky došli k tomu , že aplikace jehly do určitých míst svalu přinášela okamžitý efekt na zmírnění svalového napěti. Po pracích vydaných Kellgrenem, Travelllovou a Simonsem bylo patrné, že oněmi místy , jsou svalové trigger body. Na přelomu osmdesátých a devadesátých let se začínají objevovat první systematizované studie a snahy o konceptuální použití techniky. Okolo roku 2000 se pak objevují práce zaměřené na využití nízkofrekvenčních proudů aplikovaných perkutánně přes jehly do svalových TrP. Elektrostimulační techniky se pak objevují pod různými názvy jako NEIMS ( needle electrical intramuscular stimulation ) nebo PENS ( percutaneous electrical nervel stimulation ).
Dry needling
Podmínkou provádění miniinvazivního ošetření je detailní znalost anatomických poměrů včetně tzv. cross section anatomie a znalost vzorců přenesených bolestí generovaných jednotlivými svaly. Je nutné umět analyzovat bolestivý region v kontextu možného podílu přenesených bolestí. Ošetření se zpravidla provádí ve směru z centra do periferie ( centrifugálně ). Vycházíme totiž z empirie, že periferní trigger body bývají velmi často satelitní povahy a často spontánně mizí po ošetření primárního aktivního bodu. Při palpaci inkriminovaného svalu detekujeme tuhý snopec vláken, který v případě aktivního TrP obsahuje hyperiritabilní uzel generující bolest, kterou pacient identifikuje jako jemu známou. Často se při palpaci takového místa objeví lokální záškubová reakce nebo jump sign ( pacient sebou trhne ). Místo s TrP fixujeme u dobře přístupného svalu mezi ukazovák a palec klešťovým hmatem. U plochých svalů fixujeme bod mezi dva prsty položené břišky na sval. Délka použité jehly je odvislá od hloubky TrP. Pro zavedení se používá speciální zaváděcí trubička ( obvykle součástí balení ). Jehlu poté zavádíme do hloubky svalu pod úhlem specifickým pro konkrétní anatomickou lokalitu. Při kontaktu s aktivním TrP se objeví rychlý svalový záškub a pacient ucítí zpravidla bolestivost jak v místě aplikace, tak po kratší latenci také v referenční zóně svalu ( přenesená bolest ). Po dosažení TrP provádíme repetitivní vpichování jehličky pod měnícím se úhlem tak, abychom vyvolali lokální záškubovou reakci a zasáhli co největší objem vláken kontrakčního uzlu. Jehlování opakujeme zpravidla do doby, než se sníží intenzita a frekvence záškubů. Osobně pak jehličku v místě bodu ještě na několik minut ponechávám s tím, že několikrát provádím její lehkou rotaci. Tím dochází k ultralokálnímu strečinku svalových vlákének procházejících TrP tak, že se lepí fibrinem na jehlu jako “těsto na vařečku”.
NEIMS
Inzerované jehličky mohou být pak v další fázi ošetření použity jako elektrody pro přímou svalovou stimulaci nízkofrekvenčním proudem. Jehla v TrP bývá používána jako katoda . Cílem je dosáhnout nadprahové motorické intenzity, která se projeví jako svalové záškuby ve frekvenci 2-10 Hz. Jde tedy o elektricky provokovanou lokální záškubovou reakci. Používají se asymetrické bifázické proudy s délkou impulsu do 500 սs. Délka aplikace nepřesahuje obvykle 10 minut nicméně zatím chybí obecný konsensus.
EFEKT TERAPIE
Efekt použitých technik lze rozdělit na přímý a nepřímý. Přímým mechanickým kontaktem hrotu jehly s vlákny TrP dojde k přerušení ošetřených svalových vláken a k prudkému poklesu jejich napětí. Dojde k normalizaci délky pasivně protažených sarkomer v periferních částech svalu a ke zmírnění tahu na začátku a úponu ( obr. 2). Nepřímo pak dochází k intenzivnímu nociceptivnímu vstupu do CNS s reflexní odezvou na úrovni svalu . Nepřímo se pak uplatňují s velkou pravděpodobností také galvanické jevy startované inzercí kovu do svalu a bylo prokázáno , že bezprostředně po ošetření dochází k prudkému poklesu koncentrace zánětlivých mediátorů v oblasti TrP. Vlastní efekt je předmětem probíhajících studií a není třeba zastírat , že substrát metody je spíše v empirické rovině. Komplikací mohou být spíše ojediněle menší hemathomy nebo několikahodinová bolestivost . Jde ale spíše o frekvenci výjimečnou. Zánětlivé komplikace se při dodržení desinfekčních pravidel neobjevují a poranění cévních struktur nebo orgánů ( pneumothorax ) je při respektování anatomických poměrů velmi vzácné. Pacienti nemají žádná omezení a bezprostředně po ošetření je vhodné doplnit manuální techniky zacílené na release ošětřených tkání. Hojení svalových vlákének probíhá cca 7-10 dnů. Do té doby není vhodné opakovat terapii v místě dříve ošetřeném.
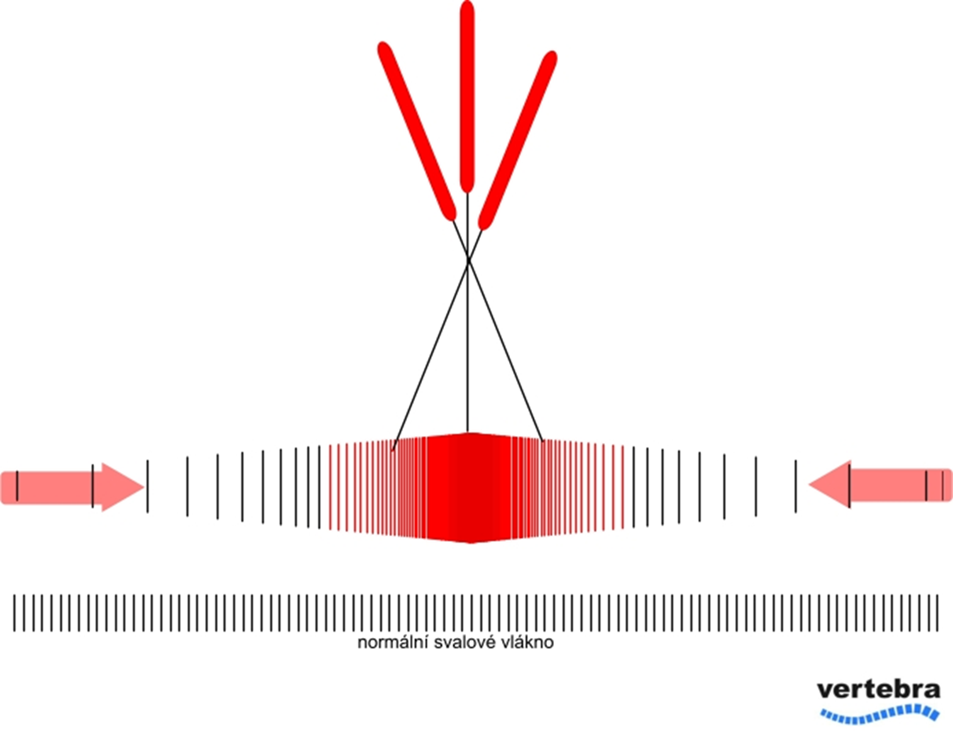
Obr. 2 . Schéma Dry Needling. Sarkomery TrP a normálního vlákna.
autor:
MUDr. Tomáš Vilhelm
tel.: 773 560 897
odkaz na plakáty TrP http://www.vertebra.cz/plakaty/
Ak aj vás trápia bolesti chrbtice, skúste si spomenúť na ich začiatok. Zamyslite sa nad tým, čo ste urobili pre to, aby to tak nebolo. Väčšina z vás si zájde na masáž, do sauny, či do wellnes… Ak bolesť neprestáva a naďalej alebo opakovane vám znepríjemňuje život, rozhodnete sa vyhľadať odborníka. Ak sa vyšetrenia začnú a aj skončia u praktického lekára, pravdepodobne odídete s tabletkami na relaxáciu svalov, analgetikami, prípadne s brožúrkou cvikov, ktoré máte vykonávať doma alebo v práci. V lepšom prípade skončíte u neurológa, chirurga, ortopéda, či iného špecialistu a nastane kolobeh vyšetrení. Ak sa nepotvrdí deformácia platničiek, degeneratívne ochorenie, či iné poškodenie tkanív, špecialista vám pravdepodobne naordinuje obstreky, medikamenty a pošle vás oddychovať. Takto zvolená forma liečby je ale iba prechodným riešením…
Ak sa nenájde problém v štruktúre samotnej chrbtice, môže ísť o takzvanú funkčnú poruchu. Ide o preťaženie určitých svalových skupín na základe nesprávne vykonávaných pohybov a držania tela, kedy sa telo po niekoľkých takto strávených rokoch začne brániť bolesťou. Tkanivo sa jednoducho „zablokuje“ a vďaka bolesti vás princi túto nesprávne používanú časť tela šetriť. Trvalé riešenie by mohlo byť v dlhodobej zmene pohybových návykov. Pomôcť môže práve fyzioterapia.
FYZIOTERAPEUT je odborník, který vás v prvom rade vyšetrí a na základe zistených faktov vyvodí záver o súčasnom stave vášho pohybového systému. Na jeho základe určí plán fyzioterapie a ponúkne rôzne varianty riešení. Ideálna je komplexná individuálna terapia s využitím metód, ktoré má k dispozícii. V akútnej fáze bolesti môže byť rychlým spôsobom úľavy manuálna terapia („napravenie“). Bolesti vás zbaví takmer okamžite, no nesiahne po jej príčine. Z dlhodobého hľadiska je neefektívna. Masáže, elektroliečba, balneoterapia majú taktiež pozitívny vplyv s příjemným pocitom uvoľnenia, no efekt je podobný. Trvalé riešenie je v dlhodobej práci na sebe. Cielene a systematicky od základov, v snahe přebudovat jednotlivé a aj celkové pohybové návyky. Zmenu je potrebné vykonať od dýchania až po bežné aktivity denného života.
Aktívna FYZIOTERAPIA onúka komplexný pohľad na telo s dôrazom na jeho funkciu. Zaoberá sa hlbokými svalovými štruktúrami, ktoré sú vďaka prevahe veľkých povrchových svalov často odstavené z činnosti. Cieľom je „prebudiť ich“. Ukázať mozgu, že aj oni sú dôležitou súčasťou tela a napriek tomu, že sú väčšinou „iba“ pomocníkmi, majú čo ponúknuť. Ich úlohou je kontrola a stabilita polohy a pohybu. Radi pomôžu veľkým svalom a ušetria ich preťaženia. Estetické hľadisko tu hrá sekundárnu rolu. Pekná postava prichádza prirodzene. Ako vedľajší produkt. Primárna je snaha zbaviť sa, či predísť BOLESTI a dospieť k svalovej ROVNOVÁHE. Fyzioterapeut je v tomto systéme liečby iba vodcom, ktorý vás nechá pomôcť si prostredníctvom zažitého pohybu a budovania si svojho vlastného vedomia. Využíva pri tom metodiky, ktoré sám ovláda. Vy sami si môžete vybrať cestu, dôležité je aktívne vykročiť a nájsť si ten správny pohyb, ktorý vám bude prinášať i potešenie.
METODIKY FYZIOTERAPIE
FUNKČNÝ SVALOVÝ TRENING je individuálne alebo skupinové cvičenie pod dohľadom fyzioterapeuta. Využíva váhu vlastného tela, fit lopty, overbally, balančné plochy, bosu, cvičebné gumy, expandéry, činky, kettbell, voľné kladky, závesy, plochy a iné. Obľúbené a veľmi účinné je cvičenie s pomocou závesného zariadenia Redcord®. Jeho cieľom je zohľadniť pohyby, špecifické pre každého z nás, z pohľadu zosúladenia mechaniky, koordinácie a energie. Je vhodný pre všetkých. Stupeň náročnosti závisí od vášho stavu.
DYNAMICKÁ NEUROMUSKULÁRNA STABILIZÁCIA je cvičenie vychádzajúce z vývojovej kineziológie. Cvičí sa v rôznych polohách. Necvičíte iba svaly, ale predovšetkým oslovujete a učíte mozog zlepšiť ekonomiku, riadenie a koordináciu pohybu podobne ako je to pri funkčnom svalovom tréningu. Ak ste „preskočili“ napríklad lezenie po štyroch, je to pre vás nanajvýš vhodná forma pohybu.
SM SYSTÉM pracuje s princípom špirálovej stabilizácie a taktiež na nervovo – svalovom základe. Cvičí sa pomocou gumových expandérov. Cvičenie je menej náročné na kondíciu a možno ho cvičiť aj doma. Pohyb sa vykonáva tak, aby dochádzalo k zapojeniu svalov v diagonále. Toto zapojenie je podnetom pre ich správnu funkciu. Jeho bonusom je pekné tvarovanie postavy.
PILATES disponuje súborom 34-och cvikov v rôznych variáciách v závislosti od stupňa náročnosti. Základom je pevné centrum (opora chrbtice), kontrolované dýchanie, koordinácia, presnosť a plynulosť vykonávania pohybov. Je náročnejšie na kondíciu a koordináciu, preto je vhodnejšie začať s individuálnymi lekciami. Po zvládnutí základov je príjemným programom aj cvičenie v skupine. Pozor však na výber lektora. Komerčné cvičenie vo fitnescentre nemusí byť pre vás to najvhodnejšie.
FELDENKRAIS je u nás zatiaľ málo rozšírená, ale účinná forma cvičenia. Využíva učenie a cítenie, aby nás oslobodilo od starých pohybových návykov a prirodzenou, nenásilnou formou ukázalo nové vzory – fyzické i psychické. Výhodou tohto cvičenia je, že nemusíte byť športovcom, či extra pohybovým talentom na to, aby ste ho zvládli a mali z pohybu pôžitok. Je určené všetkým.
Nezabúdajte na to, že mozog potrebuje stále nové impulzy. Aj keď sa už cítite dobre, nevracajte sa, ale napredujte. Preto neváhajte a vyberte sa zacvičiť si JOGU, zaplávať si, zabicyklovať, či sa len tak túlať lesom a vychutnávať radosť z bytia.
Zuzana Woleková
Myslím, že snad každý člověk už někdy slyšel o syndromu vyhoření, tzv. burn-out syndromu. Co to ale vlastně je burn-out syndrom, které profese jsou jím nejvíce ohroženy a jak se mu dá předejít nebo s ním bojovat? A proč patří povolání fyzioterapeut mezi ty rizikovější? Odpovědi a cenné rady najdete po přečtení následujícího článku.
Pojem burn-out (vyhoření, vyhasnutí)
Poprvé byl tento termín uveden v roce 1974 americkým psychoanalytikem H. J. Freudenbergerem. Ten původně používal pojem burn-out pro narkomany, kteří se nacházeli v chronickém stádiu své závislosti a později tak také označoval pracující lidi, kteří se projevovali zoufalstvím, letargií a bezmocností. Současná definice burn-out syndromu zní:
„Vyhoření je formálně definováno a subjektivně prožíváno jako stav fyzického, emocionálního a psychického vyčerpání způsobeného dlouhodobým setrváváním v situacích, které jsou emocionálně velmi náročné. Tato emocionální náročnost je nejčastěji způsobena spojením velkého očekávání s chronickými situačními stresy.“
Tak taková by byla definice, ale spíše bych se rád zaměřil na to, jak včas rozpoznat blížící se syndrom vyhoření a jak se mu v lepším případě úplně vyhnout. Již na začátku jsem zmiňoval, že zdravotnické profese jsou tímto syndromem vyhoření velmi často postiženy. Je to zejména z několika důvodů, které jsou společnými jmenovateli těchto zdravotnických povolání. Jedná se o:
- Člověk na sebe klade moc vysoké nároky
- Pracuje nad úroveň své kapacity
- Původně byl nejodpovědnější, nejpečlivější, nejproduktivnější a nejvýkonnější
- Perfekcionista, který se snažil pracovat nejpřesněji
- Neúspěch je vnímán jako osobní porážka
- Nedokáže se vymanit ze stále se zvyšujících nároků na svou osobu
Je možné, že jste se v nějaké z bodů našli nebo jste tam našli alespoň někoho z vašeho pracovního okolí. Třeba ještě není pozdě a můžete mu pomoci tak, aby zase dostal tu správnou chuť a odhodlání do vykonávání své práce. Samozřejmě také existuje několik bodů, které fungují jako prevence burn-out syndromu.
Jak se vyhnout syndromu vyhoření?
1) Naučte se říkat „NE“
2) Snižte příliš vysoké nároky
3) Snažte se přemýšlet pozitivně
4) Naučte se efektivně plánovat svůj čas
5) Dělejte si pravidelně přestávky
6) Nebojte se otevřeně vyjádřit své pocity
7) Doplňujte energii všemi dostupnými prostředky
8) Zajímejte se o své zdraví
K těmto základním bodům rozhodně doporučuji vybrat si ještě alespoň nějaké z následujících doporučení. Buďte k sobě vlídní a laskaví, udržujte přátelské vztahy s vaším okolím a získejte tím pocit jistoty a opory. Snažte se být kreativní a naučte se povzbuzovat sami sebe. Používejte slovní spojení jako rozhodl/a jsem se nebo nechci. V neposlední řadě se často smějte a zkuste se radovat z maličkostí.
Po přečtení tohoto krátkého článku si možná řeknete, že je to hloupost a že vás zbytečně obral o 3 minuty vašeho života. Ovšem někomu jinému zase třeba tento článek život od základu změní.
Jakub Mertlík
Trápia vás? Zbavte sa ich!
Bolesť je ako zdvihnutý varovný prst. Signalizuje, že v tele niečo nie je v poriadku. Bolesťami chrbtice trpí podľa niektorých prieskumov každý tretí človek a je to najčastejšia príčina návštevy lekára. Pacienti prichádzajú s chronickými bolesťami alebo ide o akútne a opakujúce sa „seknutia“. Patríte medzi nich? Je načase s tým niečo urobiť. Poradíme vám ako.
Problémy s chrbticou nemusia súvisieť len s vašim vekom. Postihujú tak ľudí vo vyššom veku, ako aj mladých dospievajúcich a najčastejšie ľudí v produktívnom veku. Faktory, ktoré prispievajú k vzniku bolestí chrbta sú predovšetkým:
- nezdravý životný štýl
- nesprávne pohybové návyky (práca, šoférovanie, spánok, atď.)
- nedostatok vhodnej pohybovej aktivity
- nadmerné množstvo stresu
- fajčenie
Ak už trpíte bolesťami chrbtice, väčšinou ide o funkčné poruchy pohybového aparátu, ktoré sa môžu zreťazovať. Vzniká tak dysbalancia (nerovnováha) jednotlivých svalových skupín a mnohokrát sa prejavuje ako bolesť.
Reťazenie funkčných porúch v rámci jednotlivých segmentov môže viesť až do vážnejšieho štádia ochorenia. Vtedy už dochádza k štrukturálnym (morfologickým) zmenám, teda k poškodeniu pevných štruktúr ako sú stavce alebo medzistavcové platničky. Rekonvalescencia pacienta pri takomto stave trvá zvyčajne dlhšie a je veľmi problematická.
Nepodceňujte preto svoj stav, poraďte sa o vašom zdraví s odborníkmi. Predídete tak zbytočne vážnejším problémom.
Ružové tabletky nie sú (dlhodobé) riešenie !!!
Väčšina z nás si vypestovala zvyk pri akejkoľvek bolesti vziať si pár „ružových tabletiek“ analgetického účinku. Áno, zbavia vás bolesti, ale len na pár hodín či dní. Ale neriešia jej príčinu! Preto po nich siahajte iba vo výnimočnom prípade a vyvarujte sa ich pravidelnému užívaniu pri každom náznaku bolesti.
Sústreďte sa skôr na odstránenie príčiny bolesti. Iba tak dosiahnete dlhodobú úľavu od bolesti.
Bolesť v ľudskom organizme totiž slúži ako zdvihnutý varovný prst a poukazuje nato, že niečo nie je v poriadku a je nutné tomu venovať pozornosť.
Dôležité je zohľadniť fakt, či ide o bolesť akútnu alebo sú problémy s chrbticou chronické, čiže dlhodobé. Podľa toho volíme ďalší postup liečby.
Pri náhlych „ústreloch“ (známe ako „seknutie“) je úlohou fyzioterapeuta odstrániť najmä bolestivosť alebo aspoň eliminovať bolestivé prejavy na minimum. Veľmi spoľahlivo dokážeme odstrániť bolesť v rámci elektroliečby napríklad prostredníctvom TENS-hyperstimulačných prúdov. Reflexne ich aplikujeme v mieste príslušného dermatómu. Znamená to, že ak vás bolí napríklad koleno, tak elektródy umiestnime do oblasti driekovej chrbtice v segmente L3-L5. Následne vám v závislosti od diagnózy a vášho aktuálneho stavu vyberieme ďalší postup liečby.
Pri bolestiach chrbtice ide spravidla o výber alebo kombináciu liečby prostredníctvom:
- terapeutických cvičení
- uvoľňovacích a mobilizačných techník
- elektroliečby rôznymi druhmi prúdov
- ultrazvuku
- magnetoterapie
- pozitívnej a negatívnej teploliečby
Pri správne zvolenom postupe liečby vieme docieliť to, že bolesť ustúpi takmer okamžite a uľaví sa vám. Avšak aby sme zabránili opakovaniu (recidíve) bolestí a progresu ochorenia, je potrebné, aby ste venovali čas chrbtici aj naďalej a dodržiavali opatrenia a odporúčania.
Bc. Miroslav Laluha – fyzioterapeut
Častým problémem, který denně řeší personál spinálních jednotek, jsou symptomy ortostatické hypotenze (OH), a to především při prvních změnách polohy těla pacienta po úrazu míchy. Tento problém se týká 73,6 % pacientů po postižení míchy – jedná se tedy o fenomén společný většině těchto pacientů[1]. Někteří paraplegici tyto potíže evidují ojediněle, jiní pouze krátkou dobu po úrazu. Závažným faktem je, že zejména pacienti s krční míšní lézí se s příznaky ortostatické hypotenze potýkají denně, což výrazně zhoršuje kvalitu jejich života.
Ortostatická hypotenze představuje komplikovaný klinický stav, který vážně zhoršuje kvalitu života pacientů s míšní lézi a je obtížné ji řešit[2]. Může přispívat k druhotným zdravotním komplikacím z inaktivity a vést k dlouhodobému pobytu na lůžku, zhoršovat funkční schopnosti pro zvládnutí běžných denních aktivit, přispívat k snížené koncentraci ve škole a sníženému pracovnímu výkonu v zaměstnání, a tím snižovat soběstačnost pacienta a také jeho finanční nezávislost[3].
Rozvoj zůstatkového funkčního motorického potenciálu závisí od stavu kardiovaskulárního systému, který je za normálních okolností neustále pod dohledem strategicky rozmístěných receptorů a díky tomu je jemně regulován. Nedílnou součástí této regulace zajištující rovnováhu v organizmu je autonomní nervový systém. Výzkum této regulační oblasti je v zahraničí v značném pokroku. V České a Slovenské republice se jim zabývá žalostně málo teamů, resp. s důrazem na problematiku míšních lézí. Obnova motorického potenciálu, pokroky v rehabilitačním plánu, celkově zvládání aktivit denního života na vozíku či primární biologické potřeby, sportovní výkony a klasifikace handicapovaných sportovců je ovlivněna mírou postižení neuro-anatomických struktur míšních segmentů a také výrazně změněna zásahem do autonomního nervového systému.
Vyjádření závažnosti zkoumané problematiky a subjektivní vnímání oběhových potíží v zátěžové situaci nejlépe vyjádří citace jednoho z pacientů:
„ Na co mi je luxusní auto, když mám prázdnou nádrž?“
Snížená hodnota krevního tlaku a neadekvátní kardiovaskulární odezva na fyzickou zátěž[4] je důvodem, proč se vrcholový paralympijský sport potýká s „boostingem“. Tento mechanismus vylepšení zdatnosti u pacientů s SCI nad Th6 je zprostředkován nociceptivním podrážděním či jiným podrážděním pod úrovní léze, kdy v důsledku volně vzniklé autonomní dysreflexie[5] dochází k prudkému vzestupu krevního tlaku a eliminují se symptomy ortostatické hypotenze, poškozené termoregulace[6]. Tenhle prudký vzestup krevního tlaku muže být život ohrožující (vedoucí k srdečním příhodám, či CMP) a proto byl v roce 2004 zařazen Anti-Dopingovou-Agenturou do seznamu zakázaných metod.
Katarína Ondrušová, Mgr.
[1] Illman I, Stiller K, Williams M. The prevalence of orthostatic hypotension during physiotherapy treatment in patients with an acute spinal cord injury. Spinal Cord 2000; 38: 741–747.
[2] Claydon VE, Steeves JD, Krassioukov A. Orthostatic hypotension following spinal cord injury: understanding clinical pathophysiology. Spinal Cord 2006; 44: 341–351.
[3] Chao CYL, Cheing GLY. Orthostatic hypotension for people with spinal cord injuries. Hong Kong Physiotherapy Journal 2008; 26: 51-58.
[4] Claydon VE, Steeves JD, Krassioukov A. Orthostatic hypotension following spinal cord injury:understanding clinical pathophysiology. 2006. Spinal Cord Nr. 44, p. 341–351
[5] Shergill I. S, Arya M., Hamid R. , Khastgir J., et al. The importance of autonomic dysreflexia to the urologist. 2004. In BJU Int. 93, p.923–926.
[6] Laird A. S. , Carrive P., Waite P. M. E. Cardiovascular and temperature changes in spinal cord injured rats at rest and during autonomic dysreflexia. 2006, In Journal of Physiology Nr. 577.2, p 539-548.
Obľubujete nosiť balerínky, topánky s vysokými podpätkami a úzku obuv? Dennodenne prechodíme veľké vzdialenosti a neuveriteľne si namáhame nohy, preto je veľmi dôležitý správny výber vhodnej obuvi. Ak neviete odolať módnym výstrelkom, tak vedzte, že väčšinou ide o nepohodlné topánky. Chodidlá si neustále utláčate a škodíte tak celému telu. Cez chodidlo sa totiž prenášajú reflexne ťažkosti aj do vnútorných orgánov. Hrozí vám tzv. vbočenie palca – ochorenie nôh nazývané hallux valgus.
Dôsledky tohto ochorenia si najmä mnohé ženy neuvedomujú. Ťažkosti začnú veľakrát riešiť príliš neskoro – až keď cítia neznesiteľné bolesti. Najhorší scenár je operácia nôh. Poradíme vám ako predchádzať halluxom i spôsoby liečby.
Čo sú to halluxy?
Ide o dedičné ochorenie nôh. U detí je zriedkavé. Typickým príznakom je, že dochádza k vbočeniu palca v základnom kĺbe (subluxácia). Všimnete si to podľa vnútornej hrany nohy na palcovej strane. Vzniká tam výrastok (exostóza), ktorý je bolestivý na dotyk. Koreň palca vybočuje von a palec sa stáča k ostatným prstom na nohe a deformuje ich. Deformita sa počas neustáleho nosenia nesprávnej obuvi stále zhoršuje až do neznesiteľného štádia.
Ak sa už toto ochorenie vyskytovalo v rodine, tak je veľmi pravdepodobné, že ho zdedíte. Je škoda, že najmä ženy neprichádzajú k fyzioterapeutovi už skôr, zvlášť keď vidia mieru poškodenia u rodinných príslušníkov a povedia si, že „také nohy nikdy nechcem mať.“ Ak nie je hallux valgus daný geneticky, väčšina žien ho nadobudne počas života nosením nevhodnej obuvi.
Čo sa deje s nohou v balerínke?
Noha má dve klenby – pozdĺžnu a priečnu, ktoré sa formujú podľa povrchu, po ktorom chodíte. Ak chodíte doma na boso alebo v tzv. balerínkach bez takmer žiadnej podrážky, vaša noha postupne prispôsobuje tvar plochému povrchu. K halux valgus sa viaže ku priečnej klenbe, ktorá sa splošťuje. Priečna klenba, ktorej os vedie od palca smerom k malíčku, sa splošťuje a je náchylná k deformovaniu. Ak je balerínka úzka, vznikne hallux valgus. Je to tým, že kosti sa posunú a vytvoria neprirodzený uhol. Uhol zakrivenia sa časom zväčší tak, že výber vhodnej obuvi bude náročnejší.
Odporúčania: Aj letné balerínky sa dajú nosiť na vyššej podrážke. Túto podmienku ale nespĺňa väčšina komerčnej obuvi, ktorú obchodníci predávajú len s niekoľko-milimetrovou rovnou podrážkou, resp. žiadnou. Investujte do výberu vhodnej obuvi viac času a peňazí. Určite sa tak vyhnete drahej operácii a niekoľkomesačným pooperačným ťažkostiam.
Čo sa deje s nohou na vysokom podpätku?
Noha v topánkach s vysokým podpätkom od začiatku trpí neprirodzeným uhlom polohy chodidla. Zväčší sa tzv. esovité zakrivenie dolnej časti (lumálnej) chrbtice. V oblasti od achillovej šľachy cez zákolennú jamu až po zadok dochádza ku skracovaniu svalov. Držanie tela vo vysokých topánkach je nestabilné a vzniká v nich celkovo zlý stereotyp chôdze a stoja.
Pri chôdzi vo vysokých topánkach dochádza najmä k extrémnemupreťažovaniu priečnej klenby nohy. Intenzívna bolesť vzniká v prednej časti zo spodnej strany za prstami. Úzke topánky ešte dodatočne aj prispejú k bolesti deformitou palca, ktorá sa neustále zhoršuje. Dôsledok? Výdrž nohy sa znižuje a ak ste kedysi chodili na turistiky, rýchlo zistíte, že už nevydržíte prejsť ani polovičné vzdialenosti bez bolestí a únavy nôh.
Odporúčania: Zásady, ktoré pomôžu vašim nohám a chodidlám:
- Obuv obmieňajte a dbajte o to, aby bola stabilná
- Nepoužívajte veľmi úzku obuv
- Obmedzte nosenie obuvi s vysokými podpätkami na minimum. Ak ich už musíte mať, pribaľte si aj vhodnú obuv na prezutie.
- Vyberajte si obuv a ponožky z prírodných materiálov
- Kúpte si nočnú dlahu na korekciu halux valgus
- Na chôdzu na boso vyhľadávajte nerovné povrchy (kamienky, piesok, skaly, tráva, nerovná zem
- V interiéri vášho domova noste tvarované papuče Cvičenie na každý deň Aj keď sú vaše nohy preťažené, nič im nepomôže viac ako kúpeľ vo vlažnej vode na odstránenie opuchov. Ale takisto príjemná a užitočná je jemná masáž chodidiel a celých nôh a za tým krátke cvičenie prstov nohy.
TIP: Nechajte sa otejpovať!
Tejping je účinná forma liečby, ktorá preventívne zabraňuje tvorbe a zväčšovaniu deformít nohy. Účinná metóda pre vaše chodidlo – drží stabilne klenbu a nedovoľuje jej sploštiť sa.
Bc. Lucia Hoľková
Už pred nejakou dobou sme vám sľubovali článok ako poctu Robinu McKenziemu, ktorý podľahol tento rok v máji dlho trvajúcej a zákernej chorobe. Pri vyslovení tohoto mena asi každému hneď automaticky naskočí metóda, ktorá je pomenovaná práve po jejím autorovi. Kto vlastne bol Robin McKenzie a v čom tkvie úspech jeho celosvetovo využívanej metódy, ktorá pomáhá od bolesti miliónom ľudí?
Robin A. McKenzie (1931 – 2013)
Robin McKenzie pochádza z Aucklandu na Novom Zélande, kde se narodil 20. apríla 1931. Akonáhle ukončil štúdium na Wairarapa College, zapísal sa do New Zealand School of Physiotherapy, kde začal čerpať svoje fyzioterapeutické vzdelanie. Túto školu ukončil v roku 1952. Krátko na to si otvoril súkromnú prax vo Wellingtone na Novom Zélande a postupne se začal špecializovať na liečbu porúch chrbtice. V priebehu 60. rokov minulého storočia si Robin McKenzie vytvoril vlastnú vyšetrovaciu metódu a liečebné postupy, z ktorých je teraz celosvetovo uznávaná metóda, ktorá je využívána práve pri diagnostike aj liečbe bolestí chrbtice. Prednášal na univerzitách v mnohých krajinách na celom svete. Napríklad v USA je jeho metóda určite jednou z najpoužívanejších vôbec.
Pritom jeho objav vznikol celkom náhodne, keď v roku 1956 liečil na svojej klinike vo Wellingtone pacienta menom Smith. Práve u neho si všimol náhlej zmeny stavu k lepšiemu. Pán Smith bol pacient, ktorý trpel bolesťou v oblasti bedrovej chrbtice na pravej strane. Táto bolesť sa šírila ďalej do pravej polovice sedacího svalu, stehna a až ku kolennému kĺbu na tej istej strane. Klasické postupy, ktoré boli v tej dobe uznávané, mu nepomáhali. Pri jednej z návštev bol pán Smith požiadaný Robinem McKenzie, aby si išel ľahnúť do vedľajšej míestnosti na terapeutické lehžadlo na brucho. Neuvedomil si však, že toto lehátko zostalo po predchádzajúcom pacientovi zvýšené v mieste horného konca. Pacient si na takto upravené lehátko bez rečí ľahol tvárou dolu. Mal výrazne prehnutú a prevýšenú chrbticu. Takto ležal zhruba 5 minút, pokiaľ si toho terapeut všimol. Táto poloha bola pri jeho problémoch v tých dobách neprijateľná. Robin McKenzie sa zhrozil a hneď sa pána Smitha začal dotazovať na jeho stav. Ten mu odvetil, že sa cítí najlepšie za posledné 3 týždne a že veškeré bolesti z pravej dolnej končatiny zmizli a celkovo sa bolesť z pravej strany presunula do stredu. Tento stav bol ďalej udržovaný terapeutom i pacientom. Práve na základe tohoto zážitku začal Robin McKenzie ďalej bádať.
Práve presunutá bolesť, ktorá prebehla i u pacienta pana Smitha bola neskôr označená ako „fenomén centralizácie“. Po mnohých ďalších experimentoch a štúdiach sa zhodné výsledky začali kryštalizovať v rokoch 1960 – 70. A práve takto postupne vznikla metóda podľa McKenzieho, ktorá sa v dnešnej dobe využívá pre všetky úseky chrbtice. Je často využívána u pacientov s bolesťami chrbtice, ale rovnako tak je využívána i v rámci prevencie.
Tento objav priniesol Robinu McKenziemu slávu, uznanie a mnoho vyznamenaní. V roku 1982 bol menovaný čestným doživotným členom APTA, v roku 1985 mu bolo udelené čestné členstvo v New Zealand Society of Physiotherapists a v neposlednej rade bol v roku 2000 vyznamenaný kráľovnou Alžbětou II. cenou Companion of the New Zealeand of Merit (CNZM). Napísal mnoho kníh a publikácií, vďaka ktorým je táto metóda sprístupnená i laickej verejnosti. Dňa 13. mája 2013 prehral svoj dlhý súboj so zákernou chorobou.
Kto z vás pozná Chipaultovo přepočítávací schéma, ktoré sa využíva pri určovaní výšky lézie u miechových syndrómov? Keby náhodou niekto nevedel, tak neváhajte a začítajte sa do nášho dnešného článku.
Miechové syndrómy
Klinický obraz
Pre klinický obraz miechového syndrómu je určujúci tranzverzálnu rozsah a tiež výšková lokalizácie patologického procesu. Lézie môže byť kompletný alebo neúplnej, čo znamená, že je postihnutý buď celý miechové prierez, alebo len jeho časť. Potom sa jedná o kombináciu lokálneho segmentálního postihnutia v mieste lézie (Symptomatika miechových rohov) a súčasne laná lézie (postihnutie dráh sa manifestuje pod miestom lézie). Inokedy zase môže dôjsť len k postihnutiu určitého systému (napr. zadná povrazca miechové) a potom teda hovoríme o systémovom postihnutí. Miechové lézie sa najčastejšie prejavuje obojstrannou poruchou. Táto porucha je však asymetrická.
Anatómia a funkcia
Miecha je rozdelená na 31 miechových segmentov, ktoré sú oddelené výstupy predných a zadných miechových koreňov. Miecha obsahuje:
8 krčných segmentov
12 hrudných segmentov
5 bedrových segmentov
5 sakrálnych segmentov
1 kokcygeální segment
Krčná intumescence inervuje horné končatiny a je tvorená segmenty C4 až Th2, bedrový intumescence zaisťuje inervácii dolných končatín a je tvorená segmenty L1 – S2. Miecha je samozrejme kratšia ako chrbtica. Končí na úrovni bedrového stavca L2, takže jednotlivé miechové korene vystupujú postupne stále z nižších medzistavcových otvorov. Práve pre tento výškový rozdiel miechových segmentov a stavcov je tu CHIPAULTOVO prepočítavací schéma:
• Tŕne hornej C chrbtice = zodpovedajú rovnakým miechovom segmentom
• Tŕne dolnej C chrbtice = miechový segment +1
• Tŕne hornej Th chrbtice = miechový segment +2
• Tŕne dolnej Th chrbtice = miechový segment +3
• Stavce Th 10 – 12 = bedrovej segmenty L1 – 4
• Prechod Th 12 – L1 = epikonus
• STAVEC L1 = konus
Hlavné príznaky:
- Poruchy motoriky (spastické i paretické)
- Poruchy senzitivity (globálne x disociované)
- Sfinkterové poruchy
- Autonómne poruchy
K pochopeniu vzniku sfinkterových porúch je potrebné poznať inervácii a regulácii vyprázdňovania močového mechúra. Spinálnej centrum močenie je uložené v segmentu S2-S4 a somatickou inervácii močového mechúra zaisťuje nervus pupendus. Tento nerv tiež inervuje musculus sphincter uretrae, ktorý podlieha voľní kontrole. Pomocou parasympatiku sú naopak regulované m detrusor a m sphincter internus.
Liečebné prístupy u inkontinencie moču
Operačná liečba
Ak konzervatívna liečba nevedie k väčším úspechom, odporúča sa u stredne závažné a závažné inkontinencia chirurgická liečba. Operačná liečba sa vo väčšine prípadov týka stresovej inkontinencie. Vykonávajú sa podporné operácie močovej trubice a hrdla močového mechúra, závesné operácie, Sling. Štandardom operačnej liečby stresovej inkontinencie moču u žien je radom odborníkov dnes označovaná tahuprostá suburetrální páska (TVT) .. Ďalej sa do oblasti hrdla močového mechúra aplikujú látky (teflón, kolagén či autológny tuk), ktoré pomáhajú uzavrieť hrdlo a začiatok močovej trubice.
Medzi ďalšie chirurgické možnosti patrí implantácia umelého močového zvierača, odstraňujú sa fistuly a korigujú sa vrodené chyby močových ciest. So zlepšením a úspechy farmakoterapie na poli OAB (Hyperaktívny močový mechúr) a urgentná močovej inkontinencie sa invazívne liečba pre tieto ťažkosti vykonáva až po vyčerpaní konzervatívnych možností liečby. Môže byť napríklad využitá intravezikálnej aplikácie farmák potláčajúcich hyperaktivitu detruzora. Inváznejšou spôsobom liečby je napríklad aplikácia botulotoxínu do detruzora. Pri zlyhaní tejto menej invazívne liečby sa vykonávajú operácie na zväčšenie kapacity močového mechúra pomocou črevného segmentu.
Konzervatívna liečba
Ku konzervatívnym liečebným postupom patrí zmena životosprávy (úbytok na váhe, stop fajčeniu, pitie kávy, obmedzenie ťažkej fyzickej aktivity), rehabilitácia a fyzikálna liečba.
Gymnastika panvového dna
Ochabnutosť svalov panvového dna hrá významnú úlohu vo vzniku stresovej inkontinencie moču. Vypracovanie sústavy cvikov posilňujúcich svalov panvového dna slúži k zvýšeniu jeho kontrakčných schopností a bazálneho tonusu. Následkom je zvýšenie pokojového uretrálneho uzáverového tlaku a lepšia koordinácia pri reflexných kontrakciách svalov panvového dna pri strese. Dôležitá je v tomto prístupe motivácia pacientky a jej schopnosť absolvovať celý program fyzioterapia. Gymnastika panvového dna vyžaduje panvové dno, ktoré je schopné minimálne voľní kontrakcie, ak tomu tak nie je, gymnastiku zahájime až po sérii kinestetických cvikov. Takým to gymnastickým prístupom je napríklad Kegelove cvičenia, čože je prosté “posilňovanie” zvieračov, ktorého nevýhodou je absencia komplexného prístupu v terapii. Nezohľadňuje ostatné zložky pohybového aparátu, ktoré sa podieľajú na vzniku a trvania dysfunkcia svalov panvového dna.
Kegelove cvičenia
Priebeh cvičenia možno rozdeliť do štyroch častí:
A. Vizualizácia – jej súčasťou je objasnenie pomerov vonkajšieho genitálu z anatomického hľadiska. Je podstatné vedieť si predstaviť oblasť, s ktorou sa chystáme pracovať.
B. Relaxácia – počas tejto časti je dôležitá relaxácia brušných svalov a sústredenie sa čisto na oblasť panvového dna.
C. Izolácia – náplňou je nácvik izolovaných sťahov konečníka a pošvy. Nevyhnutné je, aby nedochádzalo ku sťahu brušných a sedacích svalov namiesto panvového dna. To môže byť problematické. Je preto vhodné sa zamerať na zadržiavanie prúdu moču pri močení. Čo je nevykonanie podstatne jednoduchšie.
D. Vlastné posilňovanie – v tejto záverečnej časti cvičenia sa sústredíme na vlastný posilňovanie svalov. Každý sťah by mal trvať od jednej do siedmich sekúnd. Počet opakovaní sťahov postupne zvyšujeme, v závislosti na stave panvového dna. Pohybuje sa však od 80 do 300 sťahov za deň. Typy sťahov sú striedané. Krátke sťahy s minimálnou výdržou či dlhé sťahy s dlhšou výdržou.
Nevyhnutné je toto cvičenie vykonávať v pokoji av súkromí, pretože je nutné maximálne sústredenie. Možné je cvičiť pri relaxačnej hudbe.
“Synkinetický prístup”
Využíva voľní kontrakcie veľkých svalových skupín upínajúceho sa v blízkosti úponov svalov panvového dna (napr. adduktory a gluteálnej svalov) a predpokladá reflexné aktivitu PD.
Táto aktivita je však veľmi nízka. Jeho efekt je malý, pretože pacientka sa nenaučí diferencované ovládať PD a následne potom použiť v krízovej situácii.
“Posturálna prístup”
Celkový prístup, kedy pozeráme na pacientku v jej celistvosti. Vnímame PD ako jednu zo zložiek hlbokého stabilizačného systému, ktorý má nezastupiteľnú úlohu v posturálnej stabilizácii trupu. Nedostatkom je opäť absencia nácviku voľní kontrakcie panvového dna, a tá je veľmi dôležitá pre zvládnutie krízovej situácie (kýchání. ..), Pretože sa ukázalo, že voľní kontrakcie je štvornásobne silnejší ako reflexné a dokáže teda ďaleko lepšie zaistiť stabilitu a oporu močovej trubici a močovému mechúru.
Pacientka musí byť pri začatí liečby celkovo kineziologické vyšetrená, pretože pri dysfunkcii svalov panvového dna často dochádza k funkčnému reťazenie poruchy. Nezriedka nachádzame narušený stereotyp dýchania, poruchu statiky a dynamiky panvy, blokády rebier, spúšťacie body na bránicu, zvýšené napätie m psoas a adduktory bedra a extenzorov bedrovej chrbtice s dysfunkčné brušnou stenou. Afekcie v oblasti kostrče nie sú výnimkou.
Ostravský koncept
Hlavným cieľom u fyzioterapia stresovej inkontinencie je navodenie optimálneho stavu pohybového aparátu a tým dosiahnuť aktivácia svalov panvového dna obzvlášť v rizikových okamihoch akými sú kašeľ, kýchanie, dvíhanie ťažkých predmetov.
Fyzioterapia u stresovej inkontinencie je rozdelená do niekoľkých za sebou postupne idúcich častí, ktoré sa ale vzájomne čiastočne prelínajú. Môžeme je znázorniť aj ako pyramídu.
Edukácia pacienta
Pacientka by mala byť stručne oboznámená s problematikou inkontinencie (anatómia a fyziológia močového traktu a panvového dna, patofyziológia inkontinencie, metódy a ciele fyzioterapia). Podrobnejšie sa potom zameriavame na vysvetlenie spôsobu a účelu vstupného vyšetrenia panvového dna. Neoddeliteľnou časťou edukácia pacientky je tiež zmienka o tom, kedy môžeme očakávať prvé výsledky komplexnej liečby, čo trvá približne 6 – 8 týždňov. Slúži to ako prevencia straty motivácie a spolupráce pacientky.
Behaviorálne opatrenia
Zaraďujeme sem režimové opatrenia ako je redukcia váhy u obéznych pacientiek, starostlivosť o pravidelnú, skôr mäkšie stolicu a dostatočný príjem tekutín. Ďalej by sa pacientky mali vyvarovať oboch extrémov námahy, záťaže a na druhej strane nečinnosti. Naopak u mladých žien sa odporúča primeraná športová aktivita.
Terapia na základe kineziologického rozboru
Snaha o optimalizáciu telesného stavu a tým zabezpečenie čo najlepších podmienok pre vlastnú prácu svalov. Musíme mať na pamäti úlohu svalových zreťazenie, ďalej rolu panvového dna vo vzťahu s HSS alebo vplyv prípadných kĺbových blokád.
Terapia zameraná na svaly panvového dna
Zameriavame sa na nácvik izolované kontrakcie svalov panvového dna v koordinácii s dychom. Cieľom nie je prosté zvýšenie sily svalov panvového dna, ale naučiť pacientky svalstvo panvového dna využívať na kontrolu kontinencie moču podľa princípu “find and use”.
Elektrostimulácia a bio-feedback v terapii stresovej inkontinencie
Cieľom elektrostimulácia je predovšetkým facilitácia aferentné a zlepšenie oblasti panvového dna. Bio-feedback je liečebná metóda umožňujúca pacientovi lepšie regulovať svoje telesné schopnosti a funkcie na základe zvýšenia množstva informácií o nich. Vďaka dnešnej elektronike môžeme biologické deje takmer kompletne spracovávať a prevádzať ich do podoby, ktorá je pre pacienta prístupná a pochopiteľná. Veľmi výhodné je kombinovať elektrostimuláciu s bio-feedbackom běhen jedného sedenia. Ak predpokladáme na základe vyšetrenia relatívne dobrú kontraktilitu svalov panvového dna tak väčší priestor venujeme bio-feedbacku. V opačnom prípade, teda pri neschopnosti voľní kontrakcie volíme, volíme elektrostimuláciu. Snažíme sa o kontrolu aktivitypánevního dna pri zvýšení intraabdominálneho tlaku.
Fyzioterapia hyperaktívneho močového mechúra
V liečbe hyperaktívneho mechúra sa opakovanou voľní kontrakciou svalov panvového dna môže inhibovať kontrakcie detruzora.
Snaha o dosiahnutie schopnosti pacientky voľne aktivovať panvové dno a pomocou jeho kontrakcie tak zamedziť samovoľnému úniku moču. Základom je mikčné tréning u ktorého je súčasne vedená mikčné karta pacientky. V karte sú veľmi presne popísané informácie o mikčné intervaloch a porciách. Odporúčanie pacientkam k mikcii “podľa hodín”. Cieľom je, aby sa pacientka snažila v daný čas Nemočiť. Pocit nutkania potlačiť pomocou kontrakcie svalov panvového dna. Podľa schopností pacientok sa snažíme o vedomé predlžovanie týchto intervalov medzi močením.
Metóda Ludmily Mojžíšovej
Prvým krokom k náprave svalovej dysbalancie vždy musí byť pretiahnutie a uvoľnenie skrátených svalov. Druhým krokom je posilnenie svalov (Novotná, 2007). Pacienta vyšetríme a poučím. Pacienta naučím do všetkých detailov cviky pani Mojžišovej, tiež v rámci poučenia. Po poctivom dvojmesačným cvičení mobilizujú pacientovi bedrá-krížového-bedrový kĺb, celú bedrovú chrbticu a cez rebrá chrbticu hrudníka a šijové. Súčasťou mobilizácie je aj vyšetrenie a ošetrenie levator ani per rectum. Po prvej mobilizáciu, ktorá trvá asi 45-60 minút, overím správnosť pacientovho cvičenie, vypočujem radosť zo zlepšenia jeho súčasnej zdravotnej situácie a pacient cvičí ďalšie dva mesiace. Nasleduje druhá mobilizácia. Tento postup väčšinou stačí na to, aby sa podstatne zmiernili alebo častejšie úplne zmizli dávnej a dlhoročné.
Syndróm kostrče a panvového dna
Príčinou kostrčového syndrómu je anatomické skrátenie svalov, ktoré sa na kostrč upínajú. Na tomto skrátenie sa podieľa zvýšené napätie – hypertonus svalových vlákien a pri dlhšom trvaní hypertonu sa dá predpokladať skrátenie väzivových štruktúr rovnakých svalov. Terapia je zameraná na relaxáciu a preťahovanie svalov kostrčového komplexu. Navrhuje sa použitie takýchto postupov: mobilizácia kostrče, PIR s pretiahnutím svalov kostrčového komplexu per rectum, tlak na úpon m coccygeus a m iliococcygeus ku kostrči, PIR s pretiahnutím dolných častí m gluteus maximus, ktoré sa upínajú na kostrč. Nezabudneme na odporúčanie po liečbe kostrčového syndrómu, 10-12 hodín nesedět, vyhýbať sa spoločenským a športovým aktivitám.
Biofeedback v terapii hyperaktívneho mechúra
Biofeedback predstavuje liečebnú metódu, ktorá umožňuje pacientovi lepšie regulovať svoje telesné schopnosti a funkcie na základe zvýšenia množstva objektívnych informácií o nich. Vďaka rozvoju elektroniky dokážeme dnes informácie o biologických dejoch v organizme nielen získať, ale aj filtrovať, amplifikovat a preniesť do podoby, ktorá je pre pacienta zrozumiteľná (vizuálne, akustická, taktilný). Preferuje sa biofeedback pomocou vaginálnej EMG elektródy. Ďalším prínosom liečby je kombinovanie elektrostimulácia s biofeedbackom po dobu jedného týždňa. V úvode liečby sa odporúča kombinácia rehabilitačnej liečby s liekmi.
Záver
Fyzioterapia je plnohodnotná metóda liečby močovej inkontinencie a to ako inkontinencia stresovej tak pri hyperaktivite močového mechúra. Veľmi dôležitým predpokladom pre úspešnú liečbu je úzka spolupráca medzi fyzioterapeutom a ošetrujúcim lekárom. Rovnako ako fyzioterapeut by mal byť zasvätený do anatómie, fyziológie a patofyziológie týkajúce sa problematiky inkontinencie, tak aj ošetrujúci lekár by mal mať základné vedomosti spojené s rehabilitáciou tohto ochorenia.
ZDROJE:
FEYEREISL, I. Operační léčba ženské močové inkontinence-pohled urogynekologa. Urologické listy. 2004, 1, s. 26-35.
HOLANOVÁ, R. Fyzioterapeutické přístupy v konzervativní léčbě inkontinence moči. Urologie pro praxi. 2010, 11, 6, s. 308-309.
KNIGHT, SJ.; LAYCOCK, J. The role of biofeedback in pelvic floor re-education. Physiotherapy. 1994, 80, s. 145-148.
Inkontinencia moču predstavuje významný a rozšírený medicínsky problém. Dlhodobý záujem o túto problematiku vyústil v založenie Medzinárodnej spoločnosti pre inkontinenciu (ISC) v roku 1971. V diagnostike a terapii močovej inkontinencie už dosiahol výrazný pokrok, ale stále to nezodpovedá súčasnej úrovní medicíny. Hlavným dôvodom je, že mnoho chorých sa za svoje ťažkosti stále hanbia a nezverí sa svojmu lekárovi alebo aj preto, že prvé pokusy liečby zlyhajú, čo vedie pacientov k skepse a nepokračovania v liečbe. Pre pacientov je totiž inkontinencia moču nielen zdravotným, ale aj významným psychosociálnym problémom. V mnohých prípadoch sa okrem najčastejšie formy močovej inkontinencie, ktorú je stresový typ, uplatňuje viac faktorov, a preto musí byť prístup komplexná.
Inkontinencia moču
Definícia močovej inkontinencie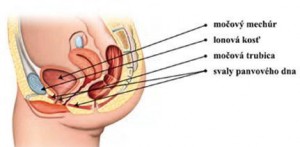
Inkontinencia moču je v súčasnosti definovaná ako akýkoľvek nechcený únik moču. Podľa prejavov je členená na niekoľko foriem. Stresová inkontinencia moču je nechcený únik moču pri náhlom zvýšení vnútrobrušného tlaku (napr. kýchnutí). Ako zmiešaný typ inkontinencie označujeme kombináciu stresovej inkontinencie moču a urgentnej inkontinencie. Z praktického hľadiska je vhodné chorých deliť na postihnuté inkontinenciou podľa veku, pohlavia a prípadne pridružených ochorení.
Základné klasifikácie močovej inkontinencie:
Stresová inkontinencia
Urgentná inkontinencia-motorická a senzorická forma
Zmiešaná inkontinencia (kombinovaná)
Paradoxné ischurie (inkontinencia z pretekania) – zriedkavo
Extraanatomická inkontinencia (vrodené vady, fistuly) – zriedkavo
Neurogénna (drive reflexná) inkontinencia
Rizikové faktory stresovej inkontinencie
Stresová inkontinencia je vôbec najčastejšia forma močovej inkontinencie, vyskytujúce sa najmä u žien. Jej etiológie je v súčasnej dobe objasnená len čiastočne. Medzi najznámejšie a overené rizikové faktory parí obezita a vek. Podľa vzniku delíme rizikové faktory na dedičné a vonkajšie. Nižšie sú uvedené 4 skupiny, u ktorých sa predpokladá, že hrajú významnú rolu pri vzniku stresovej inkontinencie.
Predisponujúce faktory
• dedičné predispozície (vrodené anomálie, defekty spojiva, neurologické zmeny)
• vek (zmeny spojivového a svalového tkaniva, zhoršená mobilita, neurologické zmeny)
• rasa
• anatomické, neurologické a svalovej abnormality
Vyvolávajúci faktor
• tehotenstvo a pôrod (hormonálne zmeny, zmeny spojivového tkaniva, tlak maternice na mm, mechanické poranenia svalov panvového dna a sfinktera)
Podporné faktory
• zvýšenie intraabdominálneho tlaku (obezita, fyzická námaha, zápcha)
• chronický kašeľ
• neurologické choroby
• lieky (diuretiká, kofeín, antidepresíva, sedatíva …)
Dekompenzující faktory
• vek
• demencia
• Komorbidita a zmeny prostredia
Zdroje:
KOLOMBO, Ivan. Stresová inkontinence u žen-2. část. Urologie pro praxi. 2009, 11, 1, s. 11-20.
KOLOMBO, Ivan. Stresová inkontinence u žen-1. část. Urologie pro praxi. 2008, 9, 6, s. 292-300.
VIDLÁŘ, Aleš. Patofyziologie stresové inkontinence u žen. Urologie pro praxi. 2008, 9, 3, s. 133-136.